Плохое зрение превратилось в социальную проблему. Одной из самых распространенных причин его ухудшения является катаракта.

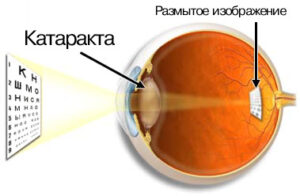
Так видит больной катарактой
Катаракта — это помутнение хрусталика глаза — линзы, через которую свет поступает в глаз. На начальной стадии помутнение хрусталика проявляется уменьшением контрастности восприятия.
По мере прогрессирования болезни стремительно падает зрение, а затем, если не провести операцию, этот процесс приводит к потере предметного зрения.

Нормальное изображение
Основные симптомы катаракты:
- туманное или размытое зрение
- изменение цветов
- блики, ореолы вокруг источников света
- ухудшение зрения в сумерках
- двоение предметов
- необходимость часто менять очки
- развитие близорукости в пожилом возрасте
 Возникновение катаракты связано, обычно, со старением организма, в таких случаях она скорее является следствием нормальных процессов старения, чем заболеванием. Почти все люди старше 70 лет имеют катаракту или перенесли операцию по поводу катаракты.
Возникновение катаракты связано, обычно, со старением организма, в таких случаях она скорее является следствием нормальных процессов старения, чем заболеванием. Почти все люди старше 70 лет имеют катаракту или перенесли операцию по поводу катаракты.
Также встречаются травматические, врожденные, лучевые катаракты, катаракты, возникающие вследствие общих заболеваний организма и катаракты, возникающие вследствие приема некоторых сильнодействующих лекарственных средств.
Катаракта может возникнуть как на обоих глазах, так и на одном глазу. Она не передается с одного глаза на другой или от одного человека другому.
Признаки возрастной катаракты, обычно, проявляются в возрасте около 50 лет, иногда около 40. После достижения возраста 60 лет мы рекомендуем раз в год проходить обследование у офтальмолога. Это связано с тем, что своевременность лечения катаракты и других глазных болезней существенно увеличивает эффективность лечения, часто позволяет избежать слепоты.
При диагностике катаракты оценка состояния глаз – самый важный этап при изучении результатов обследования. С помощью грамотного обследования можно получить детализированную картину заболевания. На основе этой информации становится возможной разработка стратегии лечения. Врач должен обладать большим опытом и безупречной практикой в офтальмологии. Соответствие этим параметрам – залог правильного подбора и расчёта параметров смены хрусталика.
Катаракту необходимо лечить при выявлении ее признаков, не дожидаясь ее развития.
Ранее лечение катаракты дает ряд преимуществ:
- более высокое зрение на всю дальнейшую жизнь
- более молодой организм лучше переносит операцию
- лечение других глазных болезней облегчается
Лечение катаракты — только хирургическое
Капель или нехирургических процедур, способных вылечить катаракту на данный момент не существует.
Единственный эффективный метод лечения катаракты на сегодняшний день — операция.
Катаракта лечится исключительно с помощью операции, во время которой помутневший хрусталик заменяется искусственным хрусталиком, называемым также интраокулярной линзой (ИОЛ).
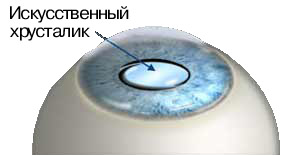
Искусственный хрусталик (интраокулярная линза) имплантируется на место естественного хрусталика в том случае, когда тот утрачивает свои функции. Например, в ходе операции по удалению катаракты, когда природный хрусталик теряет прозрачность, и при рефракционной замене хрусталика, когда интраокулярная линза позволяет корригировать близорукость, дальнозоркость, астигматизм высоких степеней. Интраокулярная линза, помещённая внутрь глаза, выполняет все функции природного хрусталика и обеспечивает необходимые зрительные характеристики.
Как устроен искусственный хрусталик?
Как правило, искусственный хрусталик состоит из двух элементов – оптического и опорного. Оптическая часть искусственного хрусталика представляет собой линзу, выполненную из прозрачного материала, биологически совместимого с тканями глаза. А опорная часть позволяет надёжно зафиксировать искусственный хрусталик в капсуле хрусталика глаза человека. Имплантируемые интраокулярные линзы не имеют «срока годности» и не требуют замены, обеспечивая необходимые зрительные характеристики долгие годы.
Мы очень внимательно и индивидуально относимся к выбору искусственных хрусталиков и не используем принцип «одна модель подходит всем».
В зависимости от клинической ситуации, состояния структур глаза, а главное – потребностей, образа жизни и особенностей работы пациента, мы предложим оптимальный вариант. В комплексе обследования пациентов одним из основных этапов у нас является измерение параметров глаза на уникальной японской диагностической рабочей станции, включающей в себя оптические когерентные и ультразвуковые методы исследования с последующей обработкой результатов системой «NAVIS-EXTRA» фирмы «NIDEK» — одного из мировых лидеров, своего рода «Тойоты» офтальмологического рынка.
В своей практике используем ИОЛ и другие расходные материалы ведущих фирм-производителей, в чьем качестве мы уверены.
Выбор искусственного хрусталика это ответственный этап, ведь от качества выбранной ИОЛ будет зависеть и качество зрения после операции.
Существует множество типов искусственных хрусталиков, обладающих различными свойствами. Среди них выделяют две основные группы: гидрофильные и гидрофобные ИОЛ. Хрусталики из гидрофобных материалов в большей степени препятствуют развитию вторичной катаракты, но в некоторых моделях, в отличие от гидрофильных ИОЛ, со временем возникают явления глистенинга – появления мельчайших пузырьков в самом материале искусственного хрусталика, что сказывается на его оптических свойствах. А конструктивно четырехопорный дизайн гаптических элементов наиболее устойчиво фиксирует и центрирует положение искусственного хрусталика.
По оптическим характеристикам сферические моноблочные ИОЛ являются наиболее распространенными, обладают достаточно большой глубиной резкости, и при определенной ширине зрачка мало отличаются по свойствам от более дорогих моделей. Другая разновидность — асферические ИОЛ обеспечивают несколько более высокую контрастность в темное и сумеречное время суток, хотя и более требовательны к центрированию. Для одновременной коррекции астигматизма существуют торические ИОЛ, для которых необходим особо тщательный подбор и прецизионное выполнение операции. Кроме того, при высокой разрешающей способности зрительной системы пациента возможна имплантация бифокальных и трифокальных хрусталиков для улучшения зрения на разных расстояниях без очков. Эти ИОЛ формируют на сетчатке несколько последовательных фокусов, но качество изображения в каждом из них не бывает равноценным монофокальным линзам. Поэтому создаются новые поколения ИОЛ с увеличенной глубиной фокусировки.
Таким образом, в реальной офтальмологической практике в первую очередь имеют значение свойства материала и дизайн искусственного хрусталика, создающие платформу ИОЛ, на которой формируется оптический элемент. Исходя именно из этого положения, сотрудники клиники не только разработали дизайн с регистрацией в Госреестре изобретений патента РФ, участвовали в проведении экспериментальных и клинических испытаниях нового гидрофобного четырехопорного искусственного хрусталика, но и имеют честь доложить о его массовом промышленном производстве на ведущем российском специализированном предприятии с сертификацией по международной системе качества ISO 13485 и CЕ – евросертификацией, дающей право на реализацию продукции в странах ЕС. Опыт применения такой ИОЛ показал её высокую биосовместимость, эластичность, надежное центрирование, непревзойденную ротационную стабильность, отсутствие клинически значимого глистенинга. А по такому параметру, как шероховатость поверхности (5 нм), ИОЛ значительно опережает аналогов, обеспечивая ареактивность послеоперационного периода и устойчивость к развитию вторичной катаракты. На конкурсе лучших изобретений им. И,П. Кулибина данная интраокулярная линза завоевала второе призовое место.
Надо сказать, к аналогичным выводам пришла и известная британская компания «Rayner», которую ещё в 1949 году сэр Гарольд Ридли выбрал для производства своего первого в мире искусственного хрусталика. Длительное время выпуская только гидрофильные хрусталики, компания также сочла необходимым перейти к выпуску гидрофобной монолитной ИОЛ с низкой шероховатостью поверхности и отсутствием глистенинга.

Таким образом, офтальмологическая клиника «Новый свет» находится в числе единичных лечебных учреждений России и немногих клиник мира, чьи сотрудники являются авторами ИОЛ, массово производящихся промышленностью.
Как проходит операция
Перед операцией по поводу катаракты обязательно закапываются капли, расширяющие зрачок, антибиотики, обезболивающие. Часть лица пациента обрабатывается очищающим и антисептическим средством.
Если катаракта имеется в обоих глазах, то операции на разных глазах проводятся в различное время, обычно с интервалом 4 — 8 недель.
Сегодня, при использовании современного оборудования, применении ведущих техник операции и благодаря искусству опытных хирургов, риск операции по поводу катаракты удается свести к минимуму.
Все операции в клинике «Новый свет» выполняются под микроскопом легендарной фирмы «LeicaMicrosystems» (Швейцария) с топовой безоптоволоконной LED оптической системой, обеспечивающей натуральную цветопередачу, высочайшую глубину резкости и великолепный контраст благодаря непревзойденной оптике Leica APO OptiChrome™. Как тут не вспомнить слова академика С.Н. Федорова о том, что «как хорошо оперировать, когда все так прекрасно видно!»
Все процедуры вполне комфортны для пациента.
- Операция практически безболезненна.
- Состояние пациента постоянно контролируется анестезиологом.
- Время самой операции обычно составляет около получаса.
- Пациент находится в полном сознании во время операции.
В офтальмологической клинике «Новый свет», как и во всех развитых странах мира, основным методом хирургии катаракты считается ультразвуковая факоэмульсификация. Это самая распространенная на данный момент техника, которая предусматривает малотравматичное вмешательство: разрез (прокол) шириной 2-2,5 мм, применение ультразвукового инструмента и эластичных хрусталиков, имплантируемых через такой маленький прокол.
Другой базовой технологией является лазерная экстракция катаракты с использованием неодимового ИАГ (Nd-YAG) лазера с длиной волны 1,44 мкм, разработанная под руководством академика С.Н. Федорова профессором В.Г. Копаевой, доктором медицинских наук Ю.В. Андреевым. Данный метод эффективен при любой степени плотности ядра хрусталика, кроме того, сочетанием с использованием излучения гелий-неонового лазера дополнен возможностью интраоперационной лазерной биостимуляции регенерационных процессов в тканях глаза. Данный метод лечения доступен в нескольких клиниках России, в том числе им владеют сотрудники клиники «Новый свет».
Академик С.Н. Федоров и профессор В.Г. Копаева в МНТК «Микрохирургия глаза»
Более того, не останавливаясь на достигнутом, сотрудниками клиники «Новый свет» разработан уникальный кластер оригинальных технологий для лечения больных с катарактой на основе 7 патентов РФ, позволяющий получить высокие функциональные результаты даже при наличии самого тяжелого исходного состояния глаза.

Виды комбинированных операций
- Катаракта в сочетании с глаукомой. Опытные специалисты-офтальмологи квалифицированно работают с двойными диагнозами в течение многих лет. Операция может проводиться амбулаторно за 1 день, не требует госпитализации.
- Катаракта в комплексе с астигматизмом, дальнозоркостью, близорукостью. При устранении помутнения и замене хрусталика врач нейтрализует нежелательные последствия сопутствующих заболеваний глаз.
- Катаракта с пресбиопией. Врачебные манипуляции по замене хрусталика и внедрению в структуру глаза искусственной линзы с увеличенной глубиной фокусировки, с бифокальной или трифокальной оптикой направлены на восстановление хорошего качества зрения на разных расстояниях. При одновременном наличии астигматизма возможна имплантация мультифокально-торических ИОЛ.
После операции
После операции на глаз накладывается повязка, пациент отдыхает какое-то время и отправляется домой. Поэтому желательно иметь сопровождающего. Дома пациент должен закапать капли, которые он получит после операции у медсестры.
На следующий день после операции нужно обязательно показаться врачу клиники «Новый свет», который проверит состояние глаза после операции и даст необходимые указания.
В течение нескольких дней после операции по поводу катаракты ощущение небольшого дискомфорта и зуда в глазу – это нормально. Также может быть небольшое слезотечение. Может возникать повышенная чувствительность к свету. Обычно уже через 1 — 2 дня эти ощущения проходят.
Большинство пациентов уже на следующий день после операции хорошо видят.
Но, у части пациентов в первые дни зрение может быть невысоким, «туманным», поскольку требуется время для заживления глаза, это нормально.
В среднем в течение 4-6 недель в оперированный глаз необходимо закапывать капли, назначенные врачом. Это делается для безопасного и быстрого заживления глаза.
Есть ряд простых для выполнения (но серьезных по своей сути) правил, при соблюдении которых риск послеоперационных осложнений сводится к минимуму:
После операции строго соблюдайте рекомендации врача. Предохраняйте глаз от загрязнения. Не трите, не трогайте оперированный глаз. Ни в коем случае (!) не промывайте глаз самодельными растворами и прочими, не назначенными врачом жидкостями. Своевременно посещайте врача для послеоперационных осмотров. Первые сутки после операции не наклоняйтесь. Не поднимать тяжелые вещи 2 недели после операции.
Можно ходить, подниматься по лестнице, выполнять домашние дела, читать, смотреть телевизор, работать на компьютере.
Процесс заживления завершается примерно к 4 неделе после операции.
Иногда люди, которым имплантировали искусственный хрусталик, могут отметить, что окружающие предметы и цвета стали очень яркими. Это происходит потому, что искусственный хрусталик, помещенный внутрь глаза, прозрачный, в отличие от удаленного собственного хрусталика, который имел коричнево-желтую окраску.
Человек привыкает к новым условиям улучшенного зрения в течение нескольких месяцев после операции.
Эффективность лечения катаракты
Удаление катаракты – это одна из самых безопасных, самых распространенных и эффективных операций в мире. Вероятность серьезных осложнений для глаза при хирургии катаракты, произведенной высококлассным хирургом по наиболее совершенному методу на ведущем оборудовании, составляет менее 0,1%.
Подобные осложнения обычно возникают, из-за заболевания пациента серьезным общим заболеванием, травмой, либо грубым нарушением послеоперационного режима (закапывание самодельных растворов, протирание глаза нестерильными предметами).
В недавнем прошлом вероятность осложнений при хирургии катаракты была в десятки раз выше, и это не останавливало пациентов, поскольку вероятность наступления слепоты от самой катаракты, если ее не прооперировать — 100%.
Но теперь хирургические техники и ведущее оборудование стали гораздо более эффективными и теперь не осложнения, а улучшение зрения при катаракте стало почти в 100% случаях достижимым.
Возможные осложнения
Проблемы после операции по поводу катаракты возникают редко, однако встречаются. Это, например, инфекция, кровоизлияние, воспаление (боль, покраснение, светобоязнь), двоение, повышение внутриглазного давления.
Но все эти проблемы успешно избегаются, либо решаются с помощью правильного и своевременного лечения. Для этого и нужны послеоперационные осмотры.
Потеря зрения как следствие операции по поводу катаракты может возникнуть только из-за нарушения указаний врача или внезапного тяжелого заболевания пациента.
Иногда ткань внутри глаза, расположенная за искусственным хрусталиком (задняя капсула), уплотняется и мутнеет. Это вторичная катаракта. Редко, но она все же может возникнуть через несколько месяцев или несколько лет после операции.
Такая вторичная катаракта лечится YAG-лазером. C помощью него создается маленькое отверстие в мутной пленке, расположенной позади искусственного хрусталика. Это безболезненная процедура с минимальным риском побочных эффектов. Для предотвращения этого, закапываются капли примерно в течение 1-2 недель после процедуры.
История прогресса в лечении катаракты
Катаракта — это заболевание практически неизбежное и проявляется в той или иной степени у каждого после 50 лет и связано с физиологическим уплотнением хрусталика.
Не существует никаких других методов лечения катаракты, кроме хирургического. А там, где хирургия, там всегда присутствует определенный риск осложнений.
Естественно, что в зависимости от применяемой техники удаления катаракты, совершенства оборудования и мастерства хирурга, можно этот риск минимизировать, сделать его ничтожно малым. Чтобы разбираться в этой проблеме и предлагается нижеследующая информация, фрагменты которой изложены проф. С.И. Анисимовым.
Слово катаракта в переводе с древнегреческого языка означает «водопад». Точного объяснения этому нет. Скорее всего, таким образным сравнением древние пытались передать ощущения человека, которому приходится смотреть на окружающий мир через катаракту.
Всё видимое глазу на начальных стадиях этой болезни воспринимается так, словно на него смотрят через туман и мельчайшие брызги, образующиеся вблизи сильных водопадов.
Уже в античные времена врачеватели не только были способны диагностировать катаракту, но и умели с ней бороться.
Мутный хрусталик просто топили в глубине глаза специальными тонкими бронзовыми инструментами. Сейчас сложно понять, насколько эта процедура была эффективна и безопасна, но она сохранилась как один из способов восстановления зрения при катаракте и по сей день под названием «реклинация катаракты».
Правда эта операция применяется только в крайне отсталых странах мира и часто выполняется там даже современными хирургами как способ массовой гуманитарной помощи нищим жителям этих стран, ослепшим от катаракты.
Способ удаления катаракты, на который до сих пор опирается современная медицина, был разработан французским хирургом Жаком Девиелем, который в 1745 г. впервые опубликовал технику удаления мутного хрусталика из глаза.
Можно сказать, что все последующие предложения по улучшению техники экстракции катаракты основывались на принципах, заложенных Жаком Девиелем. В частности, в ходе операции удаляется только ядро и мягкие массы мутного хрусталика, а капсула хрусталика вскрывается только со стороны передней поверхности.
По сути дела, уже более 200 лет офтальмологи потратили на то, чтобы за счет совершенствования своих инструментов уменьшить травматическое воздействие на глаз в ходе удаления из него мутного хрусталика.
Операция факоэмульсификация является вершиной этого нескончаемого творческого процесса. Достаточен прокол шириной всего 3 – 3,5 мм, чтобы ввести в глаз ультразвуковой инструмент, позволяющий размельчить и аспирировать (откачать) мутное ядро и массы хрусталика.
Метод был предложен американским хирургом Келманом в шестидесятых годах ХХ века, а первый ультразвуковой аппарат для факоэмульсификации катаракты, названный автором «Cavitron/Kelman» был запатентован в 1971 году.
Еще многие годы ушли на совершенствование аппаратуры, вспомогательных материалов и инструментов, в результате чего факоэмульсификация стала стандартным и практически безальтернативным методом лечения катаракты во всем мире.
Что стало толчком к тому, что факоэмульсификация заняла главное место в хирургии катаракты?
Главным фактором стали результаты разработки новых искусственных хрусталиков с эластичными свойствами. До их появления у хирурга отсутствовал стимул уменьшать разрез на глазу, т.к. для введения искусственного хрусталика он все равно должен был быть значителен.
Но в 80-х годах ХХ века появились первые эластичные хрусталики, которые можно было спокойно имплантировать в глаз через прокол, который оставляет после себя факоэмульсификатор. После этого хирургия катаракты стала просто обречена на то, чтобы перейти на факоэмульсификацию.
Вернемся на несколько десятилетий назад. 8 ноября 1949 года английский офтальмолог Гарольд Ридли имплантировал первый в мире искусственный хрусталик, который должен был возместить оптический дефект, вызванный отсутствием естественного хрусталика.
Это был жесткий оптический элемент из органического стекла (полиметилметакрилата). После этого изобретения полиметилметакрилат безо всякого изменения используется для изготовления жестких искусственных хрусталиков уже более 50 лет.
Первые эластичные хрусталики были изобретены в России. Материалом для них послужила кремнийорганическая, прозрачная резина (силикон).
Можно утверждать, что именно наши (российские) успехи послужили толчком для истинной гонки в разработке гибких ИОЛ во многих странах. В результате была разрушена монополия жесткого полиметилметакрилата. Качество искусственных хрусталиков поднялось на огромную высоту.
Появление эластичных хрусталиков важное, но не единственное явление, которое позволило энергетической хирургии стать лучше других методов. Наряду с ультразвуковой факоэмульсификацией в лечении катаракты получило развитие лазерной технологии.
В России в 1994-97 годах научная группа офтальмохирургов: В.Г. Копаева, Ю.В. Андреев под руководством академика С.Н. Федорова в содружестве с инженерами Санкт-Петербургского института Точной Механики и оптики А.В. Беликовым и А.В. Ерофеевым последовательно изучила возможность использования твердотельных лазеров с разными длинами волн в катарактальной хирургии. Исследования показали, что оптимальным для цели разрушения хрусталика является излучение неодимового ИАГ (Nd-YAG) лазера с оригинальной длиной волны 1,44 мкм, которая ранее не использовалась в медицине. На этой основе была разработана уникальная бимануальная хирургическая технология лазерной экстракции катаракты (ЛЭК) с непосредственной доставкой энергии по волоконной оптике в полость глаза к хрусталику, эффективная при любой степени плотности ядра хрусталика. Создана первая отечественная лазерная установка «Ракот». Получены патенты РФ, США и Германии. Базовая отечественная технология лазерной хирургии катаракты (ЛЭК) в последние годы была трансформирована в микроинвазивный вариант операции в соответствии с требованиями современной микрохирургии глаза. Она также дополнена возможностью интраоперационной лазерной биостимуляции регенерационных процессов в тканях глаза.
На международной арене в настоящее время практикуются две основные технологии, использующие лазерную энергию в процессе хирургии катаракты, по которым продолжаются углубленные экспериментальные и клинические исследования:
— одноэтапная, отечественная лазерная технология с Nd-YAG лазером 1.44 мкм, эффективная при любой степени плотности катаракты, без наложения вакуума, которая в разных вариантах используется с 1997 года,
— операция в два этапа, в раздельных операционных, ультразвуковая факоэмульсификация с фемтосекундным лазерным сопровождением (Femtosecondlaser-assistedcataractsurgery), где лазер применяется только на подготовительном этапе для вскрытия капсулы и размягчения катаракты. Транскорнеальная доставка лазерной энергии на первом этапе операции требует наложения вакуума и аппланации роговицы. Технология используется с 2009 г., требует удорожания оборудования в 10 раз и увеличение стоимости самой операции вдвое.
В 80-х годах ХХ века Шведская фирма «Фармация» разработала продукт, который позволил хирургам резко обезопасить здоровье пациентов во время манипуляций внутри глаза. Этот продукт получил название «Хеалон» и представляет собой чистейший раствор натуральной вязкой гиалуроновой кислоты (Na-гиалуронат) — биологически инертный (не воздействующий биологически на ткани глаза) раствор, получаемый из петушиных гребешков.
Теперь хирурги получили в свое распоряжение не только меч – ультразвуковой факоэмульсификатор, но и щит – раствор гиалуроновой кислоты, который способен защитить другие ткани глаза пациента от разрушительного действия ультразвука.
Хирургия катаракты стала «машинной». Теперь на первый план выходит мастерство управления аппаратурой и, что особенно важно, опыт хирурга в определении тех «подводных камней», которые могут встретиться во время операции.
Хирургия хрусталика тем безопаснее и проще в исполнении, чем «здоровее» глаз пациента. Имеется в виду, что трудности для хирурга чаще встречаются при удалении зрелых, плотных катаракт, при наличии сопутствующих изменений в связках, удерживающих хрусталиковую сумку.
Необходимую безопасность хирург обеспечивает своим мастерством, которое потребуется, чтобы не повредить ослабленную хрусталиковую сумку и не получить другое осложнение, которое может помешать надежной установке искусственного хрусталика.



















